
Šećerna bolest u djece
Inzulin je hormon koji normalno nastaje u β stanicama gušterače, a koji potiče ulazak šećera (glukoze) iz krvi u stanice gdje se koristi kao ”gorivo”.
Dijabetes (šećerna bolest) je stanje u kojemu se u organizmu ne stvara dovoljno inzulina ili inzulin ne ostvaruje svoje djelovanje i ne može iskoristiti dostupnu glukozu. Kao rezultat toga dolazi do pojačanog nakupljanja šećera u krvi (hiperglikemija), a organizam energiju dobiva iz drugih izvora, prvenstveno masti.

Tipovi šećerne bolesti
Šećerna bolest može se podijeliti na različite tipove, no najčešće se spominju tip 1 i tip 2.
Dijabetes tip 1 (juvenilni oblik) je najčešći oblik šećerne bolesti u djece i mladih, ali i jedna od najčešćih kroničnih bolesti djece općenito. Donedavne statistike su pokazivale da će 1 od 350 djece mlađe od 18 godina razviti dijabetes tipa 1. Zabrinjavajući je podatak da zadnjih godina ta brojka sve više raste, osobito u djece mlađe od 5 godina. Dijabetes tipa 1 se može pojaviti kod djece neovisno o njihovoj dobi, uključujući i one najmlađe u prvoj godini života, ali obično počinje između dobi od 4 i 6 godina ili između dobi od 10 i 14 godina. Što se tiče spola, podjednako zahvaća i dječake i djevojčice.
Dijabetes tip 1 je autoimuna bolest kod koje dolazi do razaranja stanica gušterače odgovornih za proizvodnju inzulina. Nastanak bolesti može biti potaknut okolišnim i genetskim čimbenicima.
Gledajući nasljeđe, povećan je rizik oboljenja ukoliko netko od bliskih rođaka ima bolest. Zanimljivo je da braća i sestre oboljelih imaju rizik 4 do 8%, dok se kod jednojajčanih blizanaca rizik višestruko povećava (30 do 50 %).
Premda je riječ o kroničnoj, autoimunoj bolesti, sam početak dosta dugo može biti asimptomatski, dok se ne iscrpe sve zalihe inzulina u organizmu.
Kod djece oboljele od dijabetesa tipa 1 posebno je važno voditi kontinuirano praćenje zbog brojnih komorbiditeta, ali i povećane učestalosti drugih autoimunih oboljenja, osobito bolesti štitnjače ili celijakije.

Dijabetes tip 2 (adultni oblik) je oblik bolesti koji nastaje kada stanice u tijelu ne reagiraju adekvatno na dostupan inzulin te se razvija inzulinska rezistencija. Za razliku od dijabetesa tipa 1, gušterača još uvijek može proizvesti inzulin ali ne može napraviti dovoljno inzulina da prevlada inzulinsku rezistenciju. Iako je ranije dijabetes tipa 2 bio češći u djece nakon početka puberteta i u adolescenata, s porastom broja djece s prekomjernom tjelesnom masom i pretilošću, dobna granica svakim danom sve je niža. Sve do devedesetih godina prošlog stoljeća, više od 95% djece s dijabetesom imalo je dijabetes tipa 1, ali sada oko jedne trećine novo dijagnosticiranih ima dijabetes tipa 2.
Osim prekomjerne težine, rizični faktor za razvoj dijabetesa tip 2 je i pozitivna obiteljska anamneza na dijabetes tip 2, povišen krvni tlak, hiperlipidemija (povećane razine masnoća u krvi) ili sindrom policističnih jajnika u djevojčica. Naravno, jedan od važnih predisponirajućih čimbenika za pojavu bolesti je i nedostatna fizička aktivnost.

Kada i kako posumnjati na šećernu bolest?
Prva prezentacija šećerne bolesti, posebice dijabetesa tip 1, razlikuje se od djeteta do djeteta.
Ipak, neki simptomi učestalije se pojavljuju i predstavljaju alarme na koje treba obratiti pažnju:
- Pojačana žeđ
- Učestalo mokrenje (učestaliji odlazak na wc, ”bježanje” mokraće u gaćice kod djece koja su usvojila kontrolu mokrenja, povećan broj mokrih pelena kod djece koja ih nose)
- Pojačan apetit
- Izražen gubitak na tjelesnoj masi
- Zamućen vid
- Glavobolja
- Mučnina i povraćanje kod djece koja nemaju drugih simptoma koji bi ukazivali na moguću enteralnu (crijevnu) infekciju
- Izraženi bolovi u trbuhu koji traju duže vremena
- Umor i nedostatak energije
- Kod manje djece osipi u pelenskoj regiji koji se ne oporavljaju unatoč terapijskom djelovanju.

Da bi bolest postala manifestna, treba biti uništeno oko 90 posto beta-stanica gušterače, nakon čega slijedi znatan pad vrijednosti inzulina u krvi i sve posljedične kliničke i biokemijske promjene. U rjeđim slučajevima bolest se manifestira vrlo naglo, s razvojem dijabetičke ketoacidoze koja predstavlja hitno stanje i zahtjeva ažurno postupanje.
Kako se postavlja dijagnoza šećerne bolesti?
Kao i uvijek u pedijatriji, prvo kod postavljanja sumnje na šećernu bolest je dobra osobna i obiteljska anamneza, uz detaljan fizički pregled.
Dijagnoza se potvrđuje mjerenjem razine glukoze u krvi.
Razina glukoze u krvi može se izmjeriti ujutro prije nego što djeca pojedu obrok (mjerenje natašte) ili u bilo kojem trenutku bez obzira na obroke (nasumična razina glukoze). Ako djeca, uz tipične simptome dijabetesa, imaju i izmjerenu razinu glukoze 7.0 mmol/L u barem dva mjerenja natašte ili je nasumično izmjerena razina glukoze 11,1 mmol/L i viša, smatra se da djeca imaju dijabetes.
Osim mjerenja glukoze u krvi, kod postavljanja dijagnoze ispituje se i postojanje glukoze i ketona u urinu, te određivanje hemoglobin A1c (glikozilirani hemoglobin). Hemoglobin je ”nosač” kisika unutar crvenih krvnih stanica. Kada je krv izložena visokim razinama glukoze u krvi tijekom određenog vremena, glukoza se veže na hemoglobin i formira hemoglobin A1c. Budući da je hemoglobinu A1c potrebno relativno dugo vremena da se formira i razgradi, razina hemoglobina A1c odražava prosječnu razinu glukoze u krvi tijekom protekla 2 do 3 mjeseca. Za osobe čiji je hemoglobin A1c 6,5% ili više, smatra se da imaju dijabetes.
Kod djece s nejasnom prezentacijom bolesti može se provesti oralni test tolerancije glukoze. U ovom testu djeci se natašte uzme uzorak krvi kako bi se odredila razina glukoze natašte, a zatim popiju posebnu otopinu koja sadrži veliku količinu glukoze. Mjerenjem razine glukoze u krvi tijekom 120 minuta nakon pijenja otopine postavlja se moguća dijagnoza šećerne bolesti.
Kako bi se razlikovao dijabetes tipa 1 od tipa 2, potrebne su dodatne krvne pretrage kojima se u krvi otkrivaju protutijela na različite proteine koje proizvode β stanice gušterače (antitijela na stanice otočića gušterače, antitijela na membranski protein glutamičku kiselu dekarboksilazu (engl. GAD), antitijela na protein tirozin fosfatazu (engl. IA-2) i inzulinska antitijela). Takva su antitijela obično prisutna u djece s dijabetesom tipa 1, a rijetko su prisutna u djece s dijabetesom tipa 2.
Nakon postavljanja dijagnoze šećerne bolesti, daljnja dijagnostička obrada uključuje ispitivanje postojanja mogućih drugih autoimunih bolesti (bolesti štitnjače ili celijakija), ali i dodatnu obradu kako bi se ispitala funkcija jetre i bubrega te mogući drugi pridruženi komorbiditeti (povišeni krvni tlak, povišene masnoće…).
Važno je za napomenuti da rano postavljena dijagnoza ne znači da će dijabetes biti lakšeg oblika, ili da će tretman biti lakši.
Kako se liječi šećerna bolest?
Dijabetes nije izlječiva bolest, no uz redovitu i pravilnu primjerenu terapiju i disciplinirano držanje propisanog plana prehrane može se s njom normalno rast i imati održanu kvalitetu života. To je dosta zahtjevan, multidisciplinarni postupak tijekom kojega je nužno i djeci i roditeljima pružiti punu podršku.
S terapijom se započinje odmah nakon postavljanja dijagnoze. Kod većine djece sa šećernom bolesti terapija se svodi da doživotno nadomještanje inzulina koji im nedostaje.
Danas se uglavnom koristi režim ponavljanog davanja inzulina sa brzim djelovanjem više puta kroz dan, neposredno pred obroke (bolusne doze) i inzulina sa sporim djelovanjem (bazalne doze) jednom ili dva puta dnevno.
Inzulin se obično ubrizgava u kožu iznad trbuha ili natkoljenice. Može se davati putem šprice, putem inzulinske olovke (”pen”) ili preko inzulinske pumpe. Kod terapije inzulinskom pumpom, bazalna doza inzulina se isporučuje kontinuirano tijekom 24h kroz malu, fleksibilnu cjevčicu (kateter) koja je ostavljena u koži. Dodatni bolusi, koji se daju tijekom obroka ili radi ispravljanja visoke razine glukoze u krvi, se primjenjuju kao zasebne injekcije inzulina brzog djelovanja pomoću igle ili pomoću inzulinske pumpe.
Terapijsko djelovanje kod dijabetesa tipa 2 uključuje kontroliranu prehanu i redovito vježbanje. Kada ishrana i vježbanje ne uspiju kontrolirati razinu šećera, prepisuju se lijekovi koji pomažu da inzulin djeluje bolje.

Prehrana djece sa šećernom bolesti
Prehrana djece s dijabetesom ne znači dijetu, već zdravu prehranu pri čemu bi bilo dobro držati se nekih načela.
- Redoviti obroci kroz dan (3 glavna obroka plus 2-3 manja međuobroka)
- Unos raznolikih namjernica, što uključuje voće, povrće, mliječne proizvode, masnoće, meso i ribu te ugljikohidrate iz škroba (krumpir, žitarice, kruh). Pravilna prehrana prilagođena regulaciji šećerne bolesti bi trebala sadržavati 45 – 60 % energije iz ugljikohidrata.
- Slatkiši više nisu zabranjeni, ali u umjerenim količinama, uz popratnu i odgovarajuću dozu inzulina.
- Poželjno je izbjegavati česti unos gaziranih pića, zaslađenog ledenog čaja, limunade i sportskih pića, kao i većih količina pečenih proizvoda, grickalica (poput čipsa od krumpira i čipsa od kukuruza), pržene i brze hrane (“fast food”).
Ono što nikako ne smijemo zaboraviti je važnost redovite tjelesne aktivnosti koja bi trebala biti svakodnevno prisutna. Osim što pridonosi boljem fizičkom i psihičkom zdravlju djeteta, redovita tjelesna aktivnost pomaže u održavanju poželjne tjelesne mase djeteta, doprinosi boljoj kontroli šećerne bolesti i prevenciji njenih komplikacija te smanjuje dnevne potrebe za inzulinom.

Komplikacije šećerne bolesti
Dijete koje dobije dijabetes u djetinjstvu će s takvim stanjem živjeti duže nego netko tko je dijabetes razvio u odrasloj dobi. Što je dijabetes duže prisutan, veći je rizik dugotrajnih komplikacija. Te komplikacije mogu početi poslije puberteta, no one obično predstavljaju razlog za zabrinutost tek kasnije u životu.
Dijabetes može uzrokovati akutne komplikacije i kronične komplikacije. Najozbiljnija akutna komplikacija je dijabetička ketoacidoza. To je stanje koje se može pojaviti kao prvi simptom u trenutku postavljanja dijagnoze šećerne bolesti ili kao komplikacija kod djece s od ranije poznatom bolesti ukoliko nisu primala inzulinsku terapiju iz različitih razloga.
Ketoacidoza je stanje koje nastaje zbog nedostatka inzulina u tijelu i nemogućnosti stanica da koriste glukozu kao izvor energije. U tim situacijama stanice koriste ”alternativne izvore” energije i razgrađuju masti, proizvodeći pritom ketone koji ”zakiseljavaju” krv. Ketoacidoza će se prezentirati različitim simptomima (mučnina, povraćanje, bolovi u trbuhu, glavobolja, promjena stanja svijesti, zadahom koji podsjeća na aceton…) i predstavlja životno ugrožavajuće stanje tijekom kojeg može doći do prekida disanja i smrtnog ishoda.
Kronične komplikacije šećerne bolesti uglavnom su posljedica promjena na krvnim žilama. Dijabetes uzrokuje sužavanje krvnih žila što dovodi do oštećenja mnogih organa, a najčešće su to oči, bubrezi i živci. Što je bolja kontrola bolesti, manji je rizik od komplikacija.
Osim ovih kroničnih komplikacija, djeca s dijabetesom su u opasnosti i od akutnih komplikacija, u prvom redu hipoglikemije (niskog šećera u krvi). Niska razina glukoze u krvi se pojavljuje kada se primjeni previše inzulina, uzme previše antihiperglikemičnog lijeka, kada dijete ne jede redovito ili energično vježba dugo vremena. Simptomi upozorenja uključuju konfuziju ili drugo abnormalno ponašanje, a djeca često izgledaju blijedo i/ili oznojno.
Za liječenje hipoglikemije, djeci se daje šećer u bilo kojem obliku (tableta glukoza, tvrdi bombon, glukozni gel ili slatko piće, npr. čaša voćnog soka). Ako djeca pritom nisu sposobna jesti ili piti, daje se injekcija glukagona. Ako se ne liječi, teška hipoglikemija uzrokuje slabost, zbunjenost, pa čak i komu ili smrt.
Kontrola bolesti?
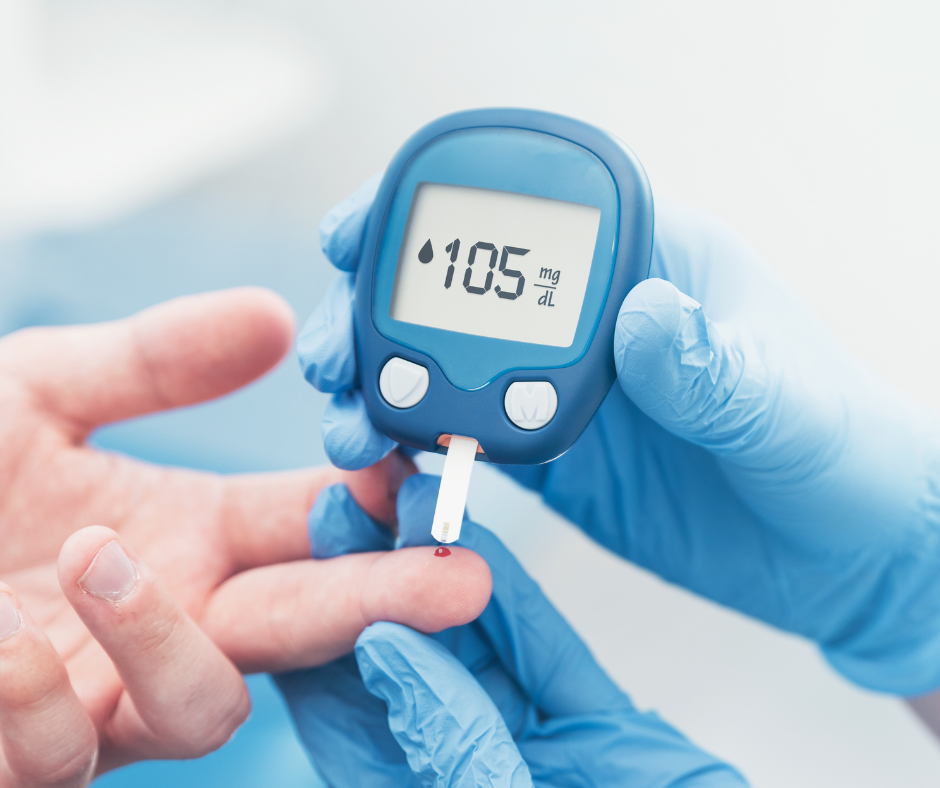
S ciljem regulacije šećerne bolesti i sprječavanja komplikacija ključno je redovito pratiti vrijednosti šećera u krvi i postupati ovisno o istima. Danas se s tim ciljem koristi ili tehnika mjerenja koncentracije šećera u kapljici krvi ili pomoću sustava za kontinuirani praćenje glukoze.
Mjerenje pomoću kapljice krvi se vrši iz uzorka krvi koja se dobiva ubodom u vrh prsta malom napravom zvanom lanceta. Kap se stavlja na test traku, a test traku očitava uređaj. Uređaj prikazuje rezultat na digitalnom zaslonu.
Sustavi kontinuiranog praćenja glukoze koristite mali senzor glukoze smješten ispod kože. Senzor mjeri razinu glukoze u krvi svakih 1 do 5 minuta i potom ih pomoću vrlo modernih softwarea obrađuje i po potrebi alarmira ukoliko postoji neko odstupanje.

Zaključno…
Dijabetes (šećerna bolest) je kronična bolest s mogućim komplikacijama, ali zajedničkim angažmanom i edukacijom svih članova obitelji, u suradnji s nadležnim liječnikom, može se osigurati i održati potpuna kvaliteta života.
Literatura:
https://www.synlab.hr/novosti/dijabetes-kod-djece
https://www.zadi.hr/clanci/djeca-i-mladi/dijabetes-u-djece/
https://elbi-medikal.hr/dijabetes-u-djecjoj-dobi/
https://hemed.hr/Default.aspx?sid=19098
https://www.vasezdravlje.com/djecje-zdravlje/dijabetes-u-djece-i-adolescenata
https://roditelji.story.hr/Zdravlje-i-prehrana/Klinci/a6699/kako-prepoznati-simptome-dijabetesa.html
https://hrcak.srce.hr/file/248497






